По свидетельству врачей-патологоанатомов у хронических алкоголиков, погибших по различным причинам, при вскрытии обнаруживаются «чистые», без атеросклеротических бляшек сосуды.
Так ли это?
Действительно так бывает очень часто. У настоящих алкоголиков «со стажем» практически нет атеросклеротических бляшек, да и уровень холестерина в крови низкий! Здорово! На основании этих наблюдений был сделан вывод, что полезно ежедневно употреблять около 50 мл крепких напитков или около 1 бокала вина, или 1 бокала пива.
Подобные рекомендации звучали и звучат из уст очень уважаемых врачей. Люди не всегда прислушиваются к рекомендациям врачам, но эти рекомендации услышали очень многие и приступили к выполнению. Вот только уровень атеросклероза в стране почему-то не снизился.
Давайте разбираться
Чтобы продолжать разговор, необходимо немного рассказать о веществе, которое объявили главным виновником возникновения атеросклероза. Это вещество – холестерин.
Холестерин – что это?
К сожалению, только очень незначительное число специалистов, даже врачей, до конца понимают, что такое холестерин. Его часто путают с жирами. Иногда его называют транспортной молекулой, которая «тащит» жир в клетки.
Как обычному человеку разобраться в природе холестерина, если с высоких трибун рассказывают о холестерине не совсем корректно.
Большинство людей знают о холестерине только то, что он служит причиной атеросклероза. В действительности атеросклероз является очень сложным заболеванием и имеет огромное множество разных форм и причин. Атеросклероз при множестве условий может возникать при низком содержании холестерина в крови и, наоборот, может отсутствовать у людей с высоким содержанием холестерина.
Холестерин (он же холестерол) – принадлежит к классу стеринов (стеролов), т.е. к природным жирным спиртам. Стерины есть у животных, растений, грибов.
Холестерин – это особенный стерин, который характерен только для животных организмов, у растений его нет, но есть аналоги холестерина – фитостерины (фитостеролы). А у грибов аналогом холестерина являются – микостерины.
Мы получаем холестерин, когда едим любые животные продукты. Нет ни одной животной клетки, в которой бы не присутствовал холестерин. Ведь он в обязательном порядке входит в состав мембран животных клеток. Без него животная клетка не состоялась бы, следовательно, и животного мира не было. И человека бы не было.
Далеко не весь холестерин организм получает из пищи, а только около 20%, а еще 80% синтезируется самим организмом. Все клетки организма (кроме эритроцитов) обладают способностью синтезировать холестерин, однако, основная его масса синтезируется в печени (50% синтезируемого в организме). В тонком кишечнике синтезируется 15-20%, остальной холестерин синтезируется в коже, коре надпочечников, половых железах.
Холестерин обладает определенными физическими свойствами. Одним из таких свойств является неспособность растворяться в воде, следовательно, неспособность перемещаться в ней на атомно-молекулярном уровне. А так как основа крови – вода, то холестерин сам по себе не способен перемещаться в крови.
Вот так дела? А как же анализ на холестерин? Ведь для этого анализа у нас берут порцию крови.
Действительно, холестерин в крови есть, но он спрятан в микросферы, которые способны перемещаться в крови. Оболочка этих микросфер состоит из белка и фосфолипидов. А внутри сферы, как в батискафе, хорошо устроились те вещества, которые этого делать не умеют. Одновременно с холестерином «не замочив ноги» транспортируются по крови и жиры, которые также не могут раствориться в воде. Микроферы для перевозки жиров и холестерина перемещается по крови не как щепка по реке, а как управляемый подводный аппарат. Они делает остановки, «выгружают часть содержимого» (жиры, холестерин), могут принять новый груз, но, в отличие от хорошо известных нам транспортных средств, являются средством перевозки одноразового использования. После выполнения своих функций они должны быть утилизированы с остатками груза.
Управляемые микросферы, в которых переносятся триглицериды и холестерин, называются липопротеиды. Они бывают нескольких видов и отличаются размерами, плавучей плотностью, составом, физико-химическими свойствами и предназначением. Всего на балансе нашего организма порядка 15 видов таких микросфер. Для понимания причин отсутствия холестериновых бляшек в сосудах алкоголиков достаточно остановиться на наиболее важных из них.
Хиломикроны
Самыми большими по размерам и имеющими наименьшую плотность являются микросферы, которые называют хиломикронами. Эти транспортные средства (липопротеиды) используется для перевозкижирных кислот и холестерина пищи из кишечника в различные органы. Заводы по строительству хиломикронов расположены здесь же, в кишечнике, а строительным материалом для стенок микросфер являются аминокислоты и фосфолипиды. Хиломикроны уже в процессе строительства заполняются жирными кислотами, которые в быту называют жирами (примерно 80-90% «груза»), холестерином, как свободным (2%), так и в комплексе с жирными кислотами, т.е. эфирами холестерина (5%). Их оболочки содержат белок (2%) и фосфолипиды – сложные липиды, состоящие из глицерина, жирных кислот, фосфорной кислоты и какого-либо азотсодержащего соединения (4%).

Хиломикроны достаточно велики и имеют низкую плотность (за счет большого количества жирных кислот). Из-за большого размера они не способны напрямую проникнуть в кровеносное русло, а попадают из кишечника сначала в лимфу, а затем через грудной лимфатический проток – в кровь. Если в крови слишком много хиломикронов, плазма крови становится похожа на молоко. Хиломикроны начинают строиться в ворсинках кишечника в тот момент, когда пища поступает в кишечник, т.е. в норме натощак или после длительного воздержания от пищи они не должны обнаруживаться в крови.
Хиломикроны в основном предназначены для поставки жиров из кишечника в ткани, запасающие или использующие жиры для производства энергии. Это жировая ткань, легкие, миокард, лактирующая молочная железа, костный мозг, почки, селезенка, макрофаги, скелетные мышцы. Ткани этих органов любят «полакомиться» жирами и имеют возможность принять жиры, «доставленные» хиломикронами. На внутренней стенке сосудов этих органов (кроме печени) имеется специальный фермент – внепеченочная липопротеинлипаза, который помогает «выгрузить жиры» из хиломикронов.
Фермент внепеченочная липопротеинлипаза становится активным, только когда видит опознавательный знак на микросфере, а именно, специальный белок аполипопротеин С2, который встраивается в хиломикроны еще на этапе их строительства. Фермент аполипопротеин С2 участвует в липолизе жирных кислот, т.е. в процессе расщепления жиров на составляющие их жирные кислоты, которые являются источником энергии для клеток. Работа этого фермента может быть заблокирована хлористым натрием (пищевой солью), если его слишком много в окружающем пространстве. В этом случае жиры из хиломикронов не смогут выгрузиться, а продолжат путешествовать по крови «на борту» хиломикронов. Клетка останется без топлива, а плазма крови будет похожа на молоко.
Количество фермента липопротеидлипаза увеличивается при действии инсулина и прогестерона, т.е. инсулин и прогестерон помогают выгрузить жиры из хиломикронов, в том числе и в жировых клетках.
Циркулируя по крови, хиломикроны постепенно освобождаются от жиров и в итоге на их «борту» остается мало жиров и много (относительно жиров) холестерина. Оставшийся груз хиломикроны высаживают в печени, которая поглощает микросферу-носителя вместе с оставшимся грузом.
Если фермента липопротеидлипаза на стенке сосудов нет (например, при наследственном дефиците) или уровень инсулина очень низкий (например, диабет I типа), то хиломикроны, как «Летучий Голландец», будут продолжать циркулировать по крови, переполненные своим грузом, что проявляется повышением уровня триглицеридов в крови. Такие хиломикроны рано или поздно повреждаются и проглатываются макрофагами (крупными иммунными клетками). А органы остаются голодными, т.к. жиры не могут быть доставлены им. В этом случае малейшее отклонение от диеты ведет к опасному повышению уровня триглицеридов в крови и, как следствие, воспалению поджелудочной железы. А сердце, не получая достаточное количестве топлива (жиров) для образования энергии, с трудом выполняет свои функции.
У алкоголиков и у людей с заболеваниями кишечника, желудка, вегетарианцев или придерживающихся жесткой малобелковой диеты, часто возникает еще одна проблема – нарушение синтеза хиломикронов в кишечнике (для этого нет достаточного количества аминокислот). В этом случае уровень триглицеридов в крови также может быть достаточно низким, но это не от хорошего здоровья.
Хиломикроны вносят очень незначительный вклад в развитие атеросклероза. Размер хиломикронов, заполненных жирами, довольно большой, чтобы суметь «протиснуться» в сосудистую стенку, где формируется атеросклеротическая бляшка. Но когда триглицериды покидают микросферы, а пищевой холестерин все еще остается «на борту», хиломикроны сильно уменьшаются в размерах и приобретают потенциальную способность проникать через стенки артерий и застревать там. Такое возможно, если опустевшие хиломикроны плохо «отлавливаюся» печенью, например, при дефиците фермента печеночная липаза (редкая наследственная патология), которая расщепляет хиломикроны. Это несколько повышает риск появления холестериновой бляшки.
ЛПОНП
Липопротеиды Очень Низкой Плотности (ЛПОНП) имеют меньшие размеры по сравнению с хиломикронами и более высокую плотность. Они синтезируются в печени. Строительным материалом являются аминокислоты и фосфолипиды. «Груз», предназначеный для транспортировки из печени в другие органы (а это триглицериды и холестерин, которые также синтезируются в печени), попадает в ЛПОНП еще на этапе строительства. По мере продвижения по крови часть «груза» покидает микросферы. Первыми, как и в случае с хиломикронами, «выгружаются» триглицериды.
Размер ЛПОНП также достаточно велик, чтобы «протиснуться» через стенку сосудов, поэтому вклад ЛПОНП в появлении атеросклеротической бляшки минимален.
Хиломикроны и ЛПОНП распределяют по органам и тканям 70-150 г жиров за сутки, причем 2/3 этого количества приходится на долю хиломикронов, распределяющих жиры, поступающие с пищей, а 1/3 – на долю ЛПОНП, распределяющих жиры, синтезируемые в печени.
ЛПНП
Как только триглицериды покидает ЛПОНП и внутри микросфер в основном остается холестерин, объем транспортного средства уменьшается, плотность увеличивается. В результате действия на ЛПОНП двух ферментов (липопротеинлипазы и печеночной липазы), происходит преобразование образование ЛПОНП в ЛПНП. Таким путем образуется подавляющая часть ЛПНП, циркулирующих в крови.
ЛПНП достаточно мелкие, они способны протиснуться сквозь сосудистую стенку и «высадить» холестерин в клетках тех органах, где его ждут. Вот только случается так, что ЛПНП застревают в сосудистой стенке, а это (при множестве дополнительных условий) может быть отправной точкой для образования атеросклеротической бляшки.
Поэтому ЛПНП называют «плохими» и стараются сделать все, чтобы снизить их количество. Отдельные герои борьбы с ЛПНП, которым удалось чрезмерно снизить их уровень, всецело на себе ощутили последствия такой «победы». Слабость, депрессия – непременные спутники прекращения поставки холестерина в клетки.
ЛПВП
Наш организм обеспечивает не только поставку холестерина клеткам различных органов, то также заботится о том, чтобы неиспользованный холестерин собирался специальными транспортными средствами, которые называются ЛипоПротеиды Высокой Плотности (ЛПВП) и доставлялся в печень «на утилизацию».
Только печень, включая неиспользованный холестерин в состав желчи, способна вывести холестерин из организма!
Нарушение в системе желчевыведения, нарушение процессов желчеобразования в печени, неправильный состав желчи является важными причинами повышения уровня холестерина в крови. Подробно об этом поговорим в следующих статьях.
Также важной причиной нарушения обратного транспорта холестерина является нарушение синтеза ЛПВП в печени и кишечнике.
ЛПВП синтезируются в печени и, в небольшом количестве, в тонком кишечнике в виде предшественников ЛПВП. Они имеют дисковидную форму, небольшой размер и содержат высокий процент белков и фосфолипидов. Предшественники ЛПВП практически не содержат холестерин и триглицериды. Они обогащаются холестерином, получая его от других липопротеидов (ЛПНП и хиломикронов, уже отдавших триглицериды пищи). Т.е. происходит «перегрузка» неиспользованного холестерина на ЛПВП, задача которых доставить в печень ставший опасным груз на утилизацию и выведение. Это позволяет снизить уровень холестерина в крови, избежать его избытка в клетках, уменьшить размеры ЛПНП и хиломикронов до состояний, когда они становятся настолько мелкими, что свободно могут проходить сквозь стенки сосудов, не застревая в них. Все это снижает риск развития атеросклероза.
ЛПВП обладают наиболее выраженными антиатерогенными свойствами, поэтому необходимо постоянно обеспечивать их нормальный уровень. Уровень ЛПВП не может быть нормальным при хронической болезни печени, глубоком дефиците белка в пище и при рационе питания, перенасыщенном углеводами и ненасыщенными жирными кислотами (растительным маслом, большим количеством орехов).
Существует несколько способов снижения уровня холестерина в крови
Цивилизованный способ:
- Обеспечивать с помощью хиломикронов и ЛПНП оптимальную поставку холестерина в ткани органов, которые в нем нуждаются, но также обеспечить сбор и обратную доставку неиспользованного холестерина в печень с помощью ЛПВП, но при обязательном налаживании процессов желчеобразования и желчевыведения.
Дикие способы:
- Нарушить или заблокировать синтез транспортных средств, которые переносят холестерин.
- Нарушить синтез холестерина в печени и резко снизить поступление пищевого холестерина.
Вы какой вариант выбираете? Алкоголики выбирают дикие способы.
Ядовитый метаболит этанола
Сам этанол не вызывает серьезных повреждений печени, это делает его чрезвычайно ядовитый метаболит – ацетальдегид. Выпитый алкоголь окисляется до ацетальдегида при участии фермента алкогольдегидрогеназа. Далее ацетальдегид, при участии фермента альдегиддегидрогеназа, должен трансформироваться до углекислого газа и воды, либо, включаясь в цикл лимонной кислоты, трансформироваться в другие соединения, в том числе и жирные кислоты.
Ацетальдегид весьма токсичен. Его патогенный эффект зависит от количества образовавшегося ацетальдегида, что обусловлено в первую очередь объемом поступившего алкоголя и скоростью его окисления. Количество и время нахождения в печени ацетальдегида зависит как от темпа его образования, так и от скорости дальнейшего метаболизма.
При воздействии ацетальдегида увеличивается синтез триглицеридов (жиров) в печени, снижается окисление жирных кислот (образование из них энергии), а также нарушается формирование липопротеидов и выход их из печени.
Т.е. у алкоголиков под воздействием токсичного ацетальдегида:
- жиров в печени образуется больше;
- ЛПОНП, предназначенных для переноса жиров из печени к органам, синтезируется меньше нормы;
- ЛПНП, предназначенных для транспортировки холестерина из печени в различные органы, синтезируется меньше нормы;
- окисление (сжигание жиров) в печени снижается.
Получается, что жиры и холестерин остаются в печени! Причем жиров синтезируется в печени все больше.
В итоге у алкоголиков имеем:
- низкий уровень энергообеспечения различных органов, в том числе печени (жиры остаются в печени и плохо окисляются), что сказывается на многочисленных функциях печени и других органов;
- низкий уровень холестерина в крови (холестерин остается в печени);
- отсутствие атеросклеротических бляшек (низкий уровень холестерина в крови);
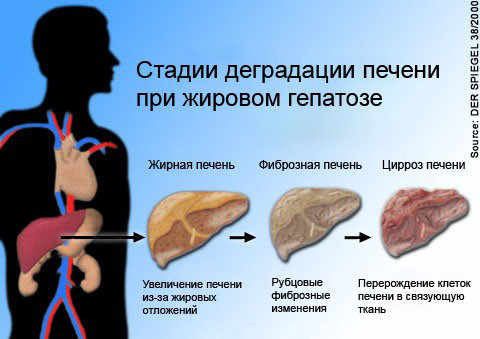
- и… жировой гепатоз (накопление жира в печени), а со временем –цирроз печени!
Стоит ли снижать уровень холестерина такой ценой!
Существуют более цивилизованные способы снижения уровня холестерина в крови, но об этом в следующих статьях.
У алкоголиков есть еще одна причина нарушения синтеза липопротеидов – это нарушение синтеза в организме фосфолипидов, которые абсолютно необходимы для построения оболочки микросфер.
Без фосфолипидов микросферы не могли бы перемещаться по крови.
Фосфолипиды синтезируются практически во всех клетках тела, хотя некоторые клетки обладают особыми возможностями для их образования в огромных количествах. Почти 90% фосфолипидов синтезируется в печени, существенные количества этих веществ образуются в эпителиоцитах кишечника во время всасывания жиров. Т.е. для выполнения необходимого синтеза фосфолипидов печень и кишечник должны быть здоровыми.
Фосфолипиды входят в состав всех клеточных мембран. Главная особенность фосфолипидов состоит в том, что «головка» у них гидрофильна (любит воду), а «хвосты» гидрофобны (стремятся избежать контакта с водой). Это позволяет фосфолипидам при нахождении в толще водной среды образовывать бислой (двойной слой фосфолипидных молекул), где гидрофильные головы с обеих сторон соприкасаются с водой, а гидрофобные хвосты спрятаны внутрь бислоя и тем самым защищены от контакта с водой.
Именно такой бислой из фосфолипидов и создает внешнюю оболочку наших микросфер (липопротеидов) для транспорта холестерина, а также мембраны клеток организма. Внешний слой из головок фосфолипидов повернут в сторону воды и хорошо перемещается в ней, а внутренний слой из хвостов повернут в сторону липидов и холестерина, которые также избегают контакта с водой, но очень хорошо уживаются и контактируют с хвостами фосфолипидов. Соблюдены интересы каждой из сторон и такая система очень жизнеспособна.
Для образования фосфолипидов необходимы специфические вещества, которые называют липотропными факторами. Липотропными называют вещества, которые принимают участие в обмене жиров. Основной функцией таких веществ является предупреждение неестественного или чрезмерного накопления жира в печени.
Витамин В4 (он же – холин), присутствующий в полноценном рационе, а также синтезируемый в организме, относится к липотропным факторам. Холин необходим для образования лецитина, который, в свою очередь, нужен для формирования молекулы фосфолипида. Кроме холина (витамина В4) к липотропным веществам относятся: инозитол (витамин В8), фолиевая кислота (витамин В9), биотин (он же – витамин В7 и витамин Н), аминокислота метионин.
С холином и другими липотропными факторами у алкоголиков возникают серьезные проблемы. Ведь алкоголиками в первую очередь становятся те, кто «плохо закусывает», и не получает из пищи достаточное количество липотропных факторов. Много витамина В4 содержат такие продукты: желток яйца, печень и почки животных, мясо, рыба, творог, сыр. Вспомните, ведь именно эти продукты категорически запрещают для снижения уровня холестерина в крови. А далее идут продукты, в которых холина гораздо меньше. Это в основном растительные продукты.
Физиологической роли холина стали уделять внимание после исследований К. Дьяконова, показавших, что исключение холина из пищи ведет к развитию ожирения печени. В связи с этим холин был отнесен к числу незаменимых факторов питания.
Витамин B4 способен синтезироваться в организме при участии аминокислоты метионин, витаминов В12 (цианокобаламина) и В9 (фолиевой кислоты). Но возможности синтеза витамина В4 в организме ограничены и синтезируется в организме холина гораздо меньше, чем требуется. Именно поэтому ему был присвоен ранг витаминов.
При нарушении функции печени (что всегда наблюдается у алкоголиков) или низком поступлении с пищей белка с высоким содержанием метионина (а это икра, твердые сыры и брынза, творог, мясо, птица, яйца, рыба), а также витаминов В9 и В12 может нарушаться и без того ограниченный синтез витамина В4.
Враги холина: алкоголь и его метаболиты (ацетальдегид), эстрогены, сульфаниламидные препараты, некоторые антибиотики (высокие дозы тетрациклина). Высокая температура (до 180° С) не разрушает холин. Поэтому в процессе варки холин не разрушается. А жарка, приготовление на гриле, запекание при температуре около 200 градусов и выше разрушают витамин В4.
Итак, у алкоголиков могут существовать серьезные проблемы с витамином В4: нарушено поступление при плохом питании, происходит разрушение под действием алкоголя и ацетальдегида, нарушен синтез в поврежденной печени. В итоге образование фосфолипидов нарушается, а, следовательно, нарушается синтез липопротеидов, которые разносят холестерин и жиры по организму, избавляя печень от завалов жира.
Жировой гепатоз бывает не только у алкоголиков
Дефицит витамина В4 довольно распространенное явление у вегетарианцев, людей со сниженным потреблением животных продуктов, голодающих. Этим людям категорически противопоказан алкоголь.
Основная причина развития жирового гепатоза – алкоголь (70%). Такой гепатоз называют алкогольным жировым гепатозом. У подростков причина гепатоза — злоупотребление энергетическими напитками при дефиците белка и витаминов в пище, употребление наркотических веществ (экстази, кокаин, опиаты и пр). Жировые излишки в печени, как ни странно, могут образовываться и у худых людей при дефиците в рационе питания белков (вегетарианцы), а также у тех, кто увлекается различными диетами, резко худеет.
У заключенных «Освенцима» при дистрофии было высокое содержание жира в печени. У детей с таким заболеванием как квашиоркор (вызвано дефицитом белка при достаточном количестве углеводов в пище) обнаружен жировой гепатоз.
Хронические гепатиты (особенно вирусный гепатит С), хронический панкреатит (воспаление поджелудочной железы) сопровождаются жировым гепатозом.
Нарушение расщепления жира и окисления высших жирных кислот при воздействии таких ядов, как четыреххлористый углерод, который широко применяется в промышленности как растворитель жиров, смол, каучука; бактериальные токсины – фосфор, хлороформ; пестициды в овощах, а также некоторые лекарственные средства – большие дозы тетрациклина, сульфаниламидные препараты, провоцируют жировой гепатоз печени.
Есть и другие причины жирового гепатоза, связанные с нарушением обмена веществ в организме, но они обычно сочетаются с общим ожирением.

Профилактика жирового гепатоза
- Наиболее радикальная мера – полное воздержание от приема алкоголя.
- Полноценная диета с достаточным содержанием белка (не менее 0,9 г чистого белка на 1 кг массы тела в сутки). При необходимости – обогащение рациона комплексом незаменимых аминокислот.Невозможно восстановить печень при дефиците белка!
- Введение в рацион липотропных факторов в виде БАД или фармацевтических препаратов: лецитина, витаминов В4 (холин), В8 (инозитол), В9 (фолиевая кислота) и В12 (цианокобаламин), а лучше – одновременно всего комплекса витаминов группы В.
- Обеспечение достаточной, но не чрезмерной калорийности питания (порядка 2500-3000 ккал в зависимости от роста, пола, физической нагрузки).
- Обеспечение полноценного жирового рациона: 50% животных жиров, 50% – мононенасыщенных (из оливкового масла) и полиненасыщенных жирных кислот (омега-3 из рыбы и льняного масла). Добавление небольшой горстки орехов в рацион.
- Обеспечение организма углеводами 450-500 г углеводов в сутки, из них 80 г – сахара (глюкоза, сахароза, фруктоза – все только из фруктов, ягод). Полезен спелый виноград (в небольших количествах).
Для расчета количества чистого белка в рационе, необходимо учитывать, что 100 г мяса или рыбы содержат порядка 18-21 г чистого белка. В 100 г творога – порядка 13-15 г чистого белка, в 100 г молока или кефира – около 3 граммов чистого белка, в 1-ом яйце – 7-10 г белка.
Количество жиров и углеводов следует определять по таблицам содержания жиров и углеводов в продуктах питания, или ориентироваться по этикеткам к продуктам.
Необходимо понимать, что любой продукт, будь он растительный или животный, всегда содержит разные типы жиров (насыщенные, мононенасыщенные и полиненасыщенные). В любом растительном масле есть доля насыщенных жиров, а в любом мясе есть как мононенасыщенные, так и полиненасыщенные жирные кислоты. Например, подсолнечное масло содержит порядка 12% насыщенных жиров (из всех жиров), кукурузное – 17%, а в свинине содержится 34% мононенасыщенных жирных кислот.
Примерный суточный набор продуктов для профилактики и лечения жирового гепатоза, в граммах
- Хлеб белый (подсушенный) – 200
- Рис – 40
- Крупа гречневая или пшенная – 20
- Картофель – 180
- Капуста (белокочанная или цветная) – 70
- Морковь или кабачки – 80
- Томаты – 50
- Яичный белок (варить 10 минут или белковый омлет) – из 2-х яиц
- Яичный желток – 1 в неделю (вместо сыра)
- Мясо или птица (телятина, индейка, курица), или рыба (например, ледяная, треска северная) – 150-200
- Печень кролика – 70 (1 раз в неделю вместо 100 г мяса)
- Творог 9% – 200 г
- Сыр не жирный – 20
- Кефир или настоящий йогурт – 200
- Сметана – 20
- Оливковое масло 100% – не более 1 столовой ложки
- 2 грецких ореха или небольшая горстка бразильских орехов (или лесных орехов)
- Свежие фрукты и ягоды (кроме малины); желательно включать виноград – 300
- Отвар шиповника или компот из сухофруктов – 200
- Фрукты и компота – 5
Не допускается жарка любых продуктов. Мясо, рыбу, овощи следует варить (можно на пару) или тушить. Для улучшения вкуса пищи рекомендуется включать в рацион петрушку, укроп, кинзу. Не рекомендуются горчица, хрен, майонез, перец черный и красный, кетчуп и другие специи. Также не рекомендуются в сыром виде лук (репчатый и зеленый), чеснок, редис, редька.
Категорически запрещается сырой или плохо отваренный белок яйца, т.к. в нем содержатся вещества, которые разрушают ферменты поджелудочной железы и разрушают такой липотропный фактор, как витамин Н (биотин, витамин B7).
На ранних этапах алкогольной болезни печени соблюдение этих условий и медикаментозная терапия (например, силимарин, препарат Эссенциале-форте) могут привести к полному обратному развитию патологических изменений печени.
Жировая дистрофия печени не является застывшей структурой. Своевременное прекращение приема алкоголя и воздействия других гепатотоксических факторов приводит к полной морфологической нормализации гепатоцита.
(via)
